علاجات كوفيد-19 التي غيَّرت قواعد اللعبة، وساعدت على تقليل نسبة الوفيات
بعدما واجه الأطباء هذا المرض المجهول، اضطروا إلى تحديث أفضل ممارساتهم أسرع من أي وقت مضى. إليك ما نعرفه حول العلاجات المثلى للفيروس التاجي
بقلم: كاري أرنولد
ترجمة: د. عبد الرحمن سوالمة
كما هي حال القفازات وكمامات N95، فإن المرافق الدائم لديفان كانساغارا Devan Kansagara في بدايات فبراير 2021 كان إحساسًا بالتوتر المزعج. وكطبيب يعمل في جامعة أوريغون للعلوم الصحية Oregon Health Sciences University، فقد تجهز لموجة عارمة من حالات كوفيد-19 (Covid-19). وبعدها ببضعة أسابيع جاءت تلك الموجة. وكبقية الأطباء حول العالم، وجد كانساغارا نفسه أن من واجبه رعاية مرضى مصابين بمرض مميت كان يعلم عنه القليل. ويقول: “كان الجميع يتعلق بقشة”.
تدفقت الأفكار من جميع الجوانب، وتراوحت ما بين أفكار منطقية من الناحية الطبية إلى محض هراء. وبدأت مختلف الأفكار الطبية بالظهور من مدن عانت الفاشية Outbreak مبكرًا قبل غيرها مثل ووهان في الصين وميلان في إيطاليا. وكان على الأطباء والباحثين أن يقرروا في الوقت الفعلي أي الاستراتيجيات يجب اتباعها وأيها تستحق تحققًا أكثر.
لقد حدث كل ذلك في سرعة كبيرة. وتبادل الأطباء النصائح على تطبيقات واتس آب WhatsApp وفيسبوك Facebook وتويتر Twitter، مغيرين الممارسات الطبية في ساعات بدلًا من سنوات. وبدأ العلماء تجارب إكلينيكية، وأدخلوا المشاركين، وحللوا البيانات ونشروا النتائج بسرعة.
وقد علق البعض آمالهم على أدوية جديدة تنقذ الحياة. ومع أن آلاف الأدوية يجري اختبارها أو تطويرها، إلا أن قليلًا منها أثبت أنه يحدث فرقًا كبيرًا (انظر: أين هي الأدوية؟).
على الرغم من ذلك، فقد حققنا تقدمًا كبيرًا منذ تلك الأيام المبكرة. ومع أن النتائج تتباين بحسب المكان، ومع أن الأنواع الجديدة من الفيروس تفرض تحديات جديدة، إلا أن الأشخاص المدخلين إلى المستشفى مصابون بكوفيد-19 الآن لديهم احتمال أكبر للنجاة مقارنة بما كانت عليه الحال في بداية الجائحة. وهذا يعود إلى ثلاثة تغيرات رئيسية.
الأغلبية العظمى من المصابين بالفيروس سارس-كوف-2 (SARS-CoV-2)، الفيروس المسبب لكوفيد-19، لن يحتاجوا إلى رعاية في المستشفى، بحسب ما تقول أنيتا سايموندس Anita Simonds، الاختصاصية بعلم الأمراض التنفسية من المعهد الوطني للقلب والرئة National Heart and Lung Institute في إمبيريال كوليدج لندن Imperial College London. ولكن نحو 3.5% سيحتاجون إلى الرعاية في المستشفى، وذلك بحسب بيانات من برنامج تتبع كوفيد COVID Tracking Project ولوحة معلومات كوفيد-19 في مستشفى جونز هوبكنز Johns Hopkins University COVID-19 Dashboard.
وهناك عدد كبير من التدابير، بدءًا بالمعدات الوقائية وزيادة وفرة الفحوص، إلى تحسن فهمنا لانتقال الفيروس والدفعة الأولى من اللقاحات، والتي أثرت في رعاية أولئك الذين يدخلون إلى المستشفيات. ولكن هناك تغييرًا كبيرًا في كيفية إيصال الأطباء للأكسجين؛ إذ إن أحد أكبر المخاطر التي يفرضها كوفيد-19 هو الضرر الرئوي، والذي يعوق وصول كمية كافية من الأكسجين إلى سائر الجسم. فأغلب الأشخاص الأصحاء يجب أن تكون لديهم نسبة تشبع الأكسجين في الدم بين 95% و100%. وعند بعض المصابين بكوفيد-19، فإنها قد تنخفض لما يصل إلى 50%.
وهذا هو السبب الذي من أجله تقول السياسات الرسمية حول العالم أن الأشخاص الذين يظهرون علامات على نقص معتدل في تشبع الأكسجين – وذلك يشتمل على ضيق في التنفس، وصداع، وتسارع نبض القلب، و ميل الجلد إلى اللون الأزرق – يجب أن يذهبوا إلى المستشفى.
“المدخلون إلى المستشفيات من المصابين بكوفيد-19 الآن لديهم احتمال أكبر للنجاة مقارنة ببداية الجائحة”
وفي بداية الجائحة تسببت نسب الأكسجين المنخفضة جدًا لدى مرضى كوفيد-19 بالذعر عند الأطباء، خصوصًا عندما لاحظوا أن بعض الناس يمكن لحالتهم التدهور إلى مستوى حرج خلال دقائق إلى ساعات، وذلك وفقا لويس كابلان Lewis Kaplan، وهو طبيب مختص بالرعاية الحرجة في جامعة بنسلفانيا University of Pennsylvania. ومن ثم، فإن وضع المرضى على أجهزة التنفس الميكانيكية في بدايات دخولهم إلى المستشفى بدا كأنه أفضل الخيارات.
يقول كابلان: “كنا نعتقد أن ما نقوم به كان عين الصواب. فإذا كنت مريضًا جدًا وعلى وشك الموت، فعلينا أن ننقذك، وكنا نفضل أن نعالج بدلًا من الإنقاذ”.
وبعد القليل من الخبرة بدأ الأطباء باكتشاف أنه حتى بالنسبة إلى المرضى ذوي مستويات الأكسجين المنخفضة إلى مستوى مثير للقلق، فإنهم يمكنهم أحيانًا تخطي ذلك دون الحاجة إلى تدخل شديد بأجهزة التنفس . ففي المراحل المبكرة، فإن نحو ثلاثة أرباع المرضى في العناية الحرجة كانوا يوضعون على أجهزة تنفس اصطناعية، غالبًا بعد فترة قصيرة جدًا من إدخالهم المستشفى. والآن، انخفض ذلك العدد إلى نصف ذلك. وهذا التغير دفع بالعديد من الأطباء إلى تحدي ما كانوا يعلمونه من قبل.
تشير الأبحاث إلى أن استخدام علاجات لا تتطلب تقديم الأكسجين بالقدر نفسه، مثل القُنَيّة الأنفية وأقنعة ضغط مجرى الهواء الإيجابي المستمر Continuous positive airway pressure، ساعد الأطباء على تقليل عدد الأشخاص الذين احتاجوا إلى تناول المهدئات. ولكن الأمر الأكثر أهمية، أنها زادت من توافر أجهزة التنفس الميكانيكية للمرضى الأكثر مرضًا، والذين لا خيارات أخرى لديهم (انظر: المنظر كما تراه من داخل الرعاية المكثفة).
كما نشأ تغير آخر كبير من خضم اليأس. فلطالما عرف اختصاصيو الرعاية المكثفة أن وضع الأشخاص الذين تناولوا المهدئات، والموضوعين على أجهزة التنفس، منكفئين على وجوههم في وضع الاستلقاء على البطن يسهل على من وصول نسبة أكبر من الأكسجين إلى الرئتين. وفي فترة مبكرة من الجائحة، في أماكن من مثل ميلان، بكل بساطة لم يكن هناك عدد كاف من أجهزة التنفس للاستخدام. ولما لم يكن هناك أي خيار آخر، وجعل الأطباءُ المرضى يستلقون على بطونهم. وهذا الإجراء المتمثل بــ “الاستلقاء البطني خلال اليقظة” لم يستخدم من قبل، ومن المؤكد أنه لم يستخدم على أنه روتين من قبل.
شراء الوقت
حدث مثل هذا السيناريو في مستشفيات حول العالم؛ ففي قمة موجة الحالات التي أصابت نيويورك في بدايات أبريل 2020، كان لدى أطباء جامعة كولومبيا Colombia University ثمانية مرضى احتاجوا إلى أجهزة تنفس ميكانيكية في الوقت نفسه، ولكن كان هناك من الموظفين ما يكفي لفحص مريض واحد تلو الآخر. ومن أجل استغلال دقائق ثمينة، وضعوا ثلاثة مرضى في وضع الاستلقاء على البطن. وبعدها بساعة، شهد ثلاثتهم تحسنًا في التنفس، إلى درجة لم يعودوا بحاجة إلى أجهزة تنفس. وخلال أيام أطلق الأطباء تجربة إكلينيكية، وتبعت خطاهم جامعات أخرى. وقد أظهرت الدراسات أن وضع الاستلقاء على البطن ساعد على منع المرضى المدخلين إلى المستشفيات والمستخدمين للتنفس الاصطناعي غير الباضع من أن تسوء حالتهم ومن أن يحتاجوا إلى الدخول إلى أجنحة العناية المكثفة. فليست الأدوية وحدها ما يحفظ الحياة، بحسب ما تقول سايموندز.
ومع ذلك، هناك دواء غير قواعد اللعبة. فالتغير الثالث من التغيرات الرئيسية في رعاية الأشخاص المدخلين إلى المستشفى المصابين بكوفيد-19 جاء في صيف 2020 بستيرويد رخيص ومتوفر، استخدم في البداية لعلاج التهاب المفاصل الروماتويدي؛ ألا وهو ديكساميثازون Dexamethasone.
سرعان ما اتضح أن ما يقتل المرضى غالبًا لم يكن الفيروس نفسه، ولكنه الجهاز المناعي للشخص عندما يحاول مجابهة العدوى. وفي بعض المصابين بالفيروس التاجي، قد تتسبب استجابة مناعية خارجة عن السيطرة ضررًا ثانويًا مميتًا تُعطب الرئتين والقلب والأوعية الدموية والكليتين والدماغ. والكثير من عمليات البحث عن الأدوية ركزت على المركبات التي قد تساعد على تقليل مستويات الاستجابة المفرطة.
في البداية، جرب الأطباء أدوية كان مصادقًا عليها لعلاج الأمراض ذاتية المناعة. ومما خيب الآمال أن التجارب الإكلينيكية الأولى أظهرت عدم وجود أي فائدة. وبعدها في يوليو 2020 نشرت تجربة ريكوفيري RECOVERY في جامعة أوكسفورد University of Oxford نتائجها حول دواء ديكساميثازون المضاد للالتهاب. فالعديد من الأدوية المنظمة للجهاز المناعي تكون دقيقة؛ إذ إنها تُثبّط عمليات محددة من الاستجابة المناعية. ولكن ديكساميثازون هو سلاح أقل دقة، فهو أقرب لأن يكون مطرقة ثقيلة من أن يكون إزميلًا، بحسب ما يقول كابلان. ولكن الدراسة وجدت أن مرضى كوفيد-19 المدخلين إلى لمستشفى ممن احتاجوا إلى أكسجين إضافي أو استخدام أجهزة تنفس باضعة والذين تناولوا أيضًا جرعات قليلة من ديكساميثازون كان احتمال موتهم أقل بمقدار الثلث.
“أعلنا عن النتائج في وقت الغداء، وصار ذلك سياسة متبعة بحلول وقت الشاي مساء، وصارت تنقذ حياة المرضى بحلول نهاية الأسبوع”
يقول مارتين لاندراي Martin Landray، الاختصاصي بعلم البائيات من جامعة أوكسفورد وهو المدير المشارك في تجربة ريكوفيري: “لقد غيرت حقًا كل شيء تماما. فقد أعلنا عن النتائج في وقت الغداء، وصار ذلك سياسة من سياسات الخدمات الصحية الوطنية National Health Services (اختصارا: الخدمات NHS) بحلول وقت الشاي مساء، وصارت تنقذ حياة المرضى بحلول نهاية الأسبوع”.
كما أن الدواء رخيص ومتوفر، ما يعني أن ما يقارب جميع المدخلين إلى المستشفيات من المصابين بكوفيد-19 ويحتاجون إلى مساعدة على التنفس وسيكون بالإمكان إعطاء المرضى، سواء في الدول عالية الدخل أم متوسطة الدخل، الديكساميثازون روتينيا.
وبالنسبة إلى الشخص العادي، قد يبدو كأنه لا توجد إجراءات معتمدة غيرت طرق علاج المستشفيات لمرضى كوفيد-19. ولكن سايموندز يقول، إن الأمر بعيد كل البعد عن ذلك؛ فمع الوقت، فإن الآثار التراكمية لهذه التغييرات الثلاثة، وعدد متنوع من التغييرات الصغيرة الدقيقة على رعاية المرضى، ساعدت على تقليل نسبة الوفيات في مرضى كوفيد-19 المدخلين للمستشفيات بمقدار الرُّبْع. والعديد من هذه التحسينات كانت في متناول نسبة أكبر بكثير من المجتمع العالمي. ويعتبر المساق العلاجي من الديكساميثازون رخيصًا وواسع الانتشار، كما هي الحال مع القُنَيّات الأنفية. وأما الاستلقاء على البطن، فهو مجاني.
ويتمثل الهدف الآن بالمساعدة على استمرار تطبيق هذه المعايير في التطور تبعًا لتزايد معرفتنا، وذلك بحسب جانيت دياز Janet Diaz من منظمة الصحة العالمية World Health Organization (اختصارا: المنظمة WHO). غير أن العدد الكبير من التجارب الإكلينيكية التي انطلقت على أِثْر كوفيد-19 صعبت في بعض الأحيان مسألة فلترة البيانات عالية الجودة من البقية. وصار من الصعب جدًا التصريح بتصريحات حاسمة، وفقا لكليفورد لين Clifford Lane، من المعهد الوطني للحساسية والأمراض المعدية National Institute of Allergy and Infectious Disease في الولايات المتحدة. وفي هذه الفترة، لا يزال الأطباء يعتمدون على الحكم الإكلينيكي والتخمينات المبنية على العلم أكثر بكثير مما يرغب فيه كليفورد لين.
أين هي الأدوية
هناك الآلاف من التجارب المضبوطة المعشّاة لأدوية مستقبلية لكوفيد-19، ولكن حتى الآن فإن الجهات التنظيمية لم تصادق إلا على ثلاثة: مضادي الفيروسات ريمديسيفير Remdesivir وفافيبيرافير Favipiravir، ومضاد الالتهابات واسع الاستخدام ديكساميثازون (انظر: المقالة الرئيسية).
تحتاج مسألة ضمان إلى أن تكون المركبات الجديدة هي بالفعل أدوية آمنة وفعالة إلى وقت طويل من الدراسة والتمحيص، ولطالما كانت السياسة العامة هي التركيز على ثلاثة أنواع رئيسية. هذا هو التقدم الحاصل حتى الآن.
المُنظِّمات المناعية IMMUNE MODULATORS يجب أن تعمل على كبح الاستجابة المناعية للجسم ضد كوفيد-19، والتي يحتمل أن تكون مفرطة وخطيرة، كما هي الحال مع ديكساميثازون. وأما توسيليزوماب Tocilizumab وساريلوماب Sarilumab، وهي مصادق عليها لتوها للاستخدام في حالات المناعة الذاتية في المملكة المتحدة والولايات المتحدة؛ فقد جرى البحث فيها كعلاجات للالتهاب الرئوي الذي يسببه كوفيد في 13 دولة في الأشخاص الذين تزيد أعمارهم على 50 سنة، وذلك كجزء من تجربة ريماب-كاب REMAP-CAP. وفي يناير 2021 أُعلِن أن الدواءين مجتمعَيْن يقللان الحاجة إلى أجهزة التنفس وعلاجات العناية المركزة بمقدار الربع.
بدأت تجربة أفيد-سيسي AVID-CC لجامعة أكسفورد في سبتمبر 2020 لدراسة أداليموماب Adalimumab، والذي يستخدم لعلاج داء الأمعاء الالتهابي Inflammatory bowel disease والتهاب المفاصل. وما دفعهم إلى إجراء هذه التجربة هو إدراكهم أن المصابين بكوفيد-19 في دور الرعاية والذين يأخذون أداليموماب مسبقًا كان احتمال الحاجة إلى نقلهم إلى المستشفى أقل، ولا تزال هذه التجربة قيد الإجراء.
الأجسام المضادة ANTIBODIES هي المُدافِعات عن الجسم. فعندما نصاب بكائن ممرض Pathogen، ينتج جهازنا المناعي هذه البروتينات، والتي ترتبط بالجسم الغازي. وهذا ينبه سائر الجهاز المناعي لوجود الكائن الممرض ويمنع تكاثره.
كان يؤمل بأنّ حقن الأجسام المضادة من الأشخاص الذين تعافَوا من كوفيد-19 قد يحمي الأشخاص المصابين حديثًا، ولكن التجارب التي استخدمت بلازما الدم من المتماثلين للشفاء كانت نتائجها مختلطة. فقد توقفت تجربة ريكوفيري التي تجرى في المملكة المتحدة بعد بيانات أولية تظهر أنه لم يكن ذا فائدة.
كما أن الأجسام المضادة المفردة صُنِّعَت في المختبرات. فهذه الأجسام المضادة أحادية النسيلة Monoclonal antibodies تعمل وكأنها بروتينات أنتجها الجهاز المناعي، ويجري دراستها وفحص قدرتها على علاج المصابين بالمرض، لمنع الإصابة به (انظر: الوقاية من كوفيد-19).
صرحت إدارة الغذاء والدواء Food and Drug Administration الأمريكية بالاستخدام الطارئ للأجسام المضادة أحادية النسيلة التي أنتجتها شركتا الصناعات الدوائية إيلاي ليلي Eli Lily وريجينيرون Regeneron، وهناك دراستان تظهران أن هذه الأدوية يمكنها تقليل نسبة الإدخال إلى المستشفيات ونسبة الوفيات. ولكن، حتى الآن، تقول معاهد الصحة الوطنية National Institutes of Health الأمريكية (اختصارًا: المعاهد NIH)، وجمعية الأمراض المعدية الأمريكية Infectious Diseases Society of America إن الأدلة التي تدعم استخدامها روتينيا غير كافية.
وفي يناير 2021 انطلقت تجربة تبحث في اثنين من الأجسام المضادة أحادية النسيلة التي تصنعها إحدى شركات بيوتيك وهي شركة بري بيوساينسس Brii Biosciences، وذلك لمعرفة ما إذا كان بإمكانها الحيولة دون دخول المستشفى وخفض الوفيات بحلول اليوم 28 من العدوى. وهناك أكثر من عشر دراسات أخرى تتعلق بالأجسام المضادة أحادية النسيلة قيد الإجراء في العالم.
مضادات الفيروسات تعمل بمنع الفيروس من التكاثر. فقد كان العديد من الآمال المبكرة في حدوث إنهاء سريع للجائحة معلقًا على ريمديسيفير، الذي طورته شركة غيلياد سينسس Gilead Sciences من أجل محاربة فيروس إيبولا Ebola virus. وأظهرت الفحوص أنه آمن ولكنه غير فعال ضد إيبولا، ولكنه قد يعمل ضد كوفيد-19.
وفي مايو 2020 أظهرت النتائج الأولية لإحدى الدراسات التي اشتملت على ما يزيد على 1000 شخص أدخلوا المستشفى لإصابتهم بكوفيد-19، أن ريمديسيفير قلل مدة التعافي من 15 يومًا إلى 10 أيام. وفي الولايات المتحدة والمملكة المتحدة والاتحاد الأوروبي صادقت الجهات المعنية على هذا الدواء لمرضى المستشفيات المصابين بمرض شديد، وصار استخدامه روتينيًا. ولكن، هناك تجارب أخرى، مثل تجربة سولداريتي للعلاجات Solidarity Therapeutics Trial التي أجرتها المنظمة WHO، والتي اشتملت على 11 ألف شخص بالغ في 30 دولة، وأظهرت هذه الدراسة أنه لا فائدة تذكر للدواء في زيادة معدل النجاة من الموت. ولا تنصح المنظمة WHO بالدواء لأي مريض.
ويقول كليفورد لين Clifford Lane من المعهد الوطني للحساسية والأمراض المعدية National Institute of Allergy and Infectious Disease في الولايات المتحدة: “بصفتنا اللجنة المكلفة بإعداد دليل المعاهد NIH لعلاج كوفيد-19 ، نحاول تسوية بعض هذه الفروق في البيانات الموجودة”.
كما يجري البحث في الأدوية المضادة للفيروسات التي طُوِّرت لعلاج أمراض أخرى ؛ فقد صادقت الجهات المعنية على دواء الإنفلونزا فافيبيرافير Favipiravir لعلاج كوفيد-19 في الصين وإيطاليا والهند وروسيا. وللأسف، فإن الدواء المضاد لفيروس نقص المناعة البشرية (الإيدز) لوبينافير-ريتونافير Lopinavir-Ritonavir لم يثبت نجاحه في التجارب الإكلينيكية.
ومع ذلك، فإن مضادات الفيروسات واسعة الطيف Broad-spectrum antivirals تبقى أحد أهداف الأبحاث. ففي أغسطس 2020 أُنشِئ الاتحاد المسمى البحث والتطوير المسرع لكورونا في أوروبا Corona Accelerated R&D in Europe (اختصارًا: الاتحاد CARE) من أجل تطوير أجسام مضادة أحادية النسيلة Monoclonal antibodies ومضادات فيروسات واسعة الطيف على مدى السنوات الخمس القادمة. وحتى إن لم يجد الاتحاد أي شيء يساعد أثناء هذه الجائحة، فإنه سيساعد العالم على أن يكون جاهزًا للمرض المعدي التالي، وذلك وفقا لكومار سايكاتيندو Kumar Saikatendu، الذي يعمل في شركة الصناعات الدوائية الحيوية تاكيدا Takeda، وهي مشاركة في الاتحاد CARE.
ويقول: “لن يقتصر أملنا في النهاية على صنع دواء فعال، بل سيشمل الحصول على دواء يمكن توزيعه عالميًا، حتى في الأماكن البعيدة في إفريقيا وآسيا”.
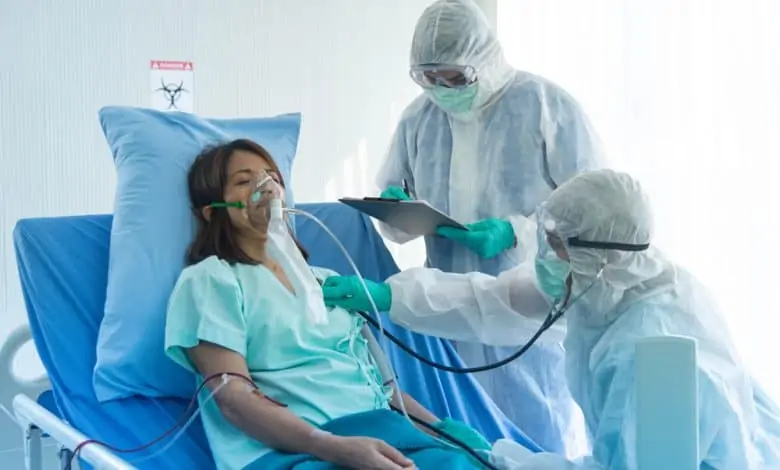
المنظر كما تراه من داخل الرعاية المكثفة
الخوف من أجهزة التنفس يتسبب في فقد الناس حيواتهم، كما قالت أليسون بيتارد Alison Pittard لتيفاني أوكالاغان Tiffany O’Callaghan.
أليسون بيتارد هي عميدة كلية طب العناية المركزة في المملكة المتحدة
أليسون بيتارد -اختصاصية في التخدير والعناية المكثفة- وكانت في الصفوف الأمامية لمكافحة جائحة كوفيد-19، وهو الأمر الذي تصفه بأنه دفع مهنتها إلى التكيف السريع لتطوير الممارسات الحديثة. وتخشى بيتارد من حلول الإنهاك بزملائها ومن تعرضهم للأذى النفسي، كما أنها قلقة من أن الأفكار الخاطئة حول العناية المركزة قد تدفع بالناس إلى رفض علاجات منقذة للحياة.
تيفاني أوكالاغان: كيف تقررين ما إذا كان الشخص يحتاج إلى جهاز تنفس؟
أليسون بيتارد: نأخذ حالة كل مريض فرديا، وننظر إلى مستويات الأكسجين، ومعدل التنفس، ومقدار الإنهاك، حتى وإن كان يصعب عليه التنفس أم لا، وما مقدار الضيق الذي يشعر به.
عندنا عدة طرق للتنفس الاصطناعي غير الباضع، ومنها أنواع تساعد على التنفس بالقليل من الضغط لإبقاء الرئتين مفتوحتين، وذلك بدلًا من إعطائنا للأكسجين فقط، ومن ثم لا يجهد المريض في التنفس.
وإن لم تكن هذه الإجراءات كافية، أو إن صار المريض يعاني ضيقا شديدا، فإننا نعطي المهدئات، ونضع أنبوبًا في قصبتهم الهوائية ونستخدم جهاز تنفس.
هل أنت قادرة على شرح ذلك للمرضى؟
أظن أن الناس غالبًا ما يتولد لديهم الانطباع بأن كل شيء في العناية المركزة يُعمَلُ باستعجال وأن هناك حالات طارئة تحدث طوال الوقت. وقد يكون الأمر كذلك، ولكن بالنسبة إلى هذا النوع من المرضى، فإننا نراقبهم بحذر شديد جدًا وعن قرب ، ويمكننا أن نلحظ متى يعانون الإجهاد، وقد يحتاجون إلى التنفس الاصطناعي.
نحن نتحدث من المرضى طوال الوقت، وذلك حتى نستطيع أن نقول لهم “هذا ما نخطط لفعله. فلا يبدو أن جسمك يتعامل مع المرض جيدا”. غالبًا ما يدركون أنهم يعانون، إذ إنهم يشعرون بالتعب. وهو أمر مخيف جدًا بالنسبة إليهم. ولكنك يمكن أن تجري هذه المحادثة وتشرح ما تنوون فعله.
في العادة، نستطيع أن نرى تدهورًا ثابتًا ويصير من الواضح جدًا لنا أن الخيار الوحيد هو تهدئة المريض ووضعه على جهاز التنفس، لأنه سيموت لو لم يحصل ذلك.
ما مدى صعوبة هذه المحادثات؟
أحد الأشياء التي نجدها في العناية المركزة هو أن الناس خائفون فعلًا من أن يخضعوا للمهدئات وأجهزة التنفس؛ ﻷنهم يظنون أنها تقتل. وهذا غير صحيح. المرض هو ما يقتل.
يصير الأمر صعبًا جدًا على الطاقم الطبي عندما يرى مريضًا أمامه يحتاج بشدة إلى أن يُهدَّأ ويوضع على أجهزة التنفس، ولكنه يرفض. إذ يفضل المرضى تجنبها بعناد شديد. ونحن نعلم أننا إن لم نستطع إجراء ذلك، فإن المريض سيموت.
ألتمس من الناس أن يضعوا ثقتهم بنا. دعونا نشاركم معرفتنا وخبرتنا. خذوا نصيحتنا. فلا نريد أن نرى أناسًا يموتون من دون داع، وإذا كنا نعلم أن التهدئة والتنفس الاصطناعي لأي شخص سيعطيه فرصة للبقاء، فإن هذا بلا شك أفضل من عدم وجود فرصة مطلقًا. فكل ما نريده هو جعل الناس يشفون من المرض.
الوقاية من كوفيد-19
اللقاحات هي الخيار الأفضل لمنع عداوى كوفيد-19، ولكنها تبقى غير متاحة على نطاق واسع في أغلب دول العالم. وحتى عندما تنتج على نطاق واسع، سيكون هناك أشخاص لا يمكن أن يأخذوا اللقاح. ومن ثم نحتاج إلى طرقٍ أخرى لحماية الناس من العدوى.
النتائج الأولى من أحد الأجسام المضادة أحادية النسيلة والمسماة كاسيريفيماب Casirivimab وإمديفيماب Imdevimab من شركة الصناعات الدوائية ريجينيرون أظهرت أنها قد تقي الأشخاص الذين يعيشون في المنزل نفسه مع مصاب بكوفيد-19 من الإصابة به. والجسم المضاد وحيد النسيلة الذي أنتجته إيلاي ليلي، تحت اسم باملانإيفيماب Bamlanivimab أظهر منافع مماثلة للمقيمين في دور الرعاية.
وهناك مراجعة لأدوية وقائية محتملة أخرى يجري الآن اختبارها، حتى وإن كانت نتائج مراجعة أقل تشجيعًا. فقد اشتملت هذه المراجعة على الأدوية الموجودة، بدلًا من المركبات الجديدة التي تُطَوَّرُ خصيصًا لكوفيد-19، ولكنها انضمت إلى مجموعة الأبحاث التي استنتجت أن مضاد الملاريا المسمى هيدروكسي كلوروكوين Hydroxychloroquine لا يحدث أي فرق فيما يتعلق بالشفاء من كوفيد-19، وأنه لا توجد أدلة كافية على نجاعة للأدوية الأخرى.
المناطق في إفريقيا التي يستخدم فيها الدواء مضاد الطفيليات إيفيرمكتين Ivermectin استخداما واسعا تتسم بمعدلات أقل من العداوى كوفيد-19، وهو ما ألهم الآمال في أنه قد يكون وسيلة وقاية فعالة. وهذا الأمر يجري البحث فيه الآن.
© 2021, New Scientist, Distributed by Tribune Content Agency LLC.